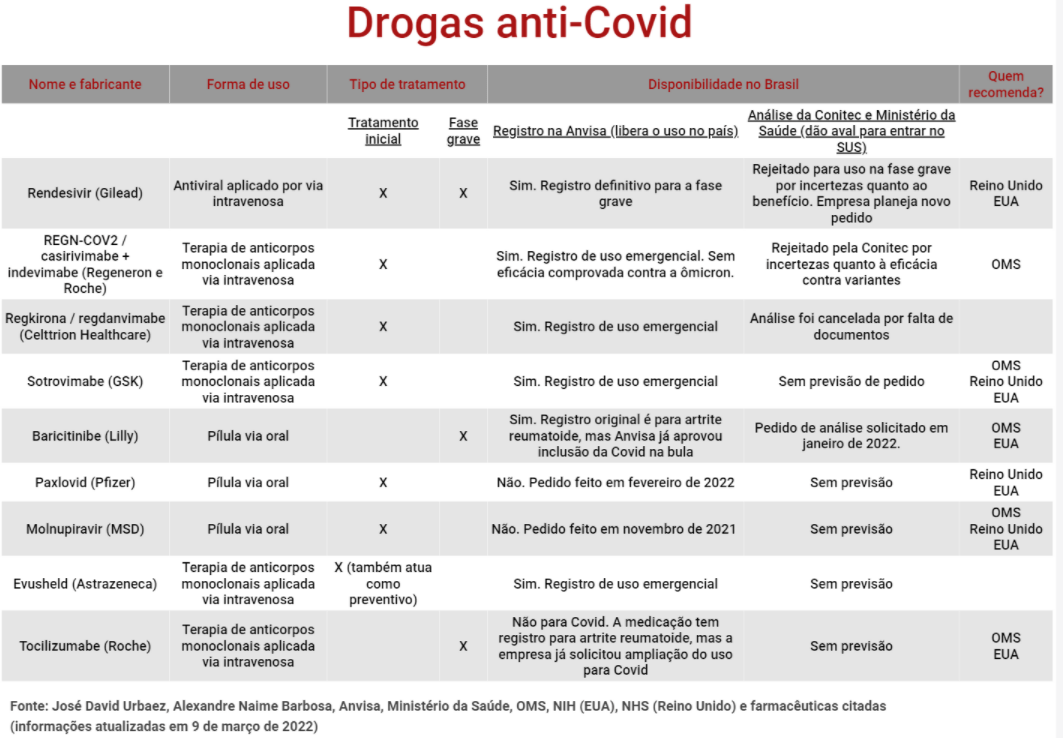
Dois anos após o início da pandemia, a primeira geração de remédios eficazes contra a Covid está disponível ou prestes a entrar no Brasil, incluindo medicações que agem como verdadeiro “tratamento precoce” – evitando que casos leves e moderados evoluam para a forma grave. Essas drogas, porém, são encontradas apenas em serviços privados e não têm previsão de chegar ao SUS.
O alto custo cobrado pelas farmacêuticas e a lentidão do Ministério da Saúde em avaliar e negociar esses remédios são apontados como entraves para a inclusão das medicações na rede pública, segundo médicos e especialistas ouvidos pela Repórter Brasil.
“Estamos super atrasados na incorporação das medicações no SUS. Com um problema de saúde pública tão grande, já era para o Ministério da Saúde estar negociando com as farmacêuticas. Mas ainda estão pensando em cloroquina”, critica o infectologista José David Urbaez, da Sociedade Brasileira de Infectologia no Distrito Federal.
A lentidão do governo agrava a desigualdade de acesso entre a população brasileira. De um lado, pacientes que podem pagar por medicamentos como regkirona, baricitinibe e rendesivir (veja tabela ao final) ganham uma nova chance de vencer a doença. De outro, usuários do SUS são prejudicados por não haver nenhuma opção disponível.

E em vez de acelerar a avaliação dos tratamentos, o Ministério da Saúde ainda se esforça para manter vigente o chamado kit-Covid, composto por cloroquina, ivermectina e outros remédios comprovadamente ineficazes. Foi o que ocorreu em janeiro, quando o governo reprovou novas diretrizes para o SUS, que traziam sugestões baseadas em evidências científicas e vetavam as drogas defendidas pelo presidente Jair Bolsonaro (PL).
Esse novo protocolo, elaborado ao longo de 2021 por um grupo de médicos e cientistas, foi barrado pelo então secretário de Ciência, Tecnologia e Insumos Estratégicos do ministério, Hélio Angotti Neto, um defensor das ideias bolsonaristas na pasta.
O veto de Angotti, que hoje ocupa o cargo de secretário de gestão do trabalho e educação na saúde, impediu que pacientes graves atendidos no SUS tivessem acesso ao tocilizumabe, um remédio utilizado há meses em hospitais privados. Fabricado pela Roche para artrite reumatoide, esse anti-inflamatório é usado na fase grave da Covid, quando uma “tempestade inflamatória” compromete pulmões e outros órgãos e pode levar à morte. A medicação é recomendada desde julho de 2021 pela OMS (Organização Mundial de Saúde) e consta na diretriz de tratamento do Instituto Nacional de Saúde dos Estados Unidos.
As diretrizes propostas, que consideravam o tocilizumabe para pacientes “em franca deterioração clínica”, foram aprovadas em junho pela Comissão Nacional de Incorporação de Tecnologias no SUS (Conitec, que assessora o ministério nesse tipo de decisão). E mesmo diante de 600 mil brasileiros mortos por Covid, Angotti e o ministro da Saúde, Marcelo Queiroga, passaram mais de seis meses sem tocar no assunto, até o documento ser rejeitado este ano. Queiroga ainda vai dar a palavra final sobre o assunto, mas não se sabe quando.
Essa lentidão prejudica a entrada no SUS não apenas do tocilizumabe, mas de outras drogas até mais efetivas. “Nos últimos seis meses, novos fármacos já se colocaram com melhores níveis de evidência”, afirma Alexandre Naime Barbosa, vice-presidente da Sociedade Brasileira de Infectologia (SBI) e professor de infectologia da Unesp.
Membro do grupo que elaborou as diretrizes com bases científicas para o SUS, o médico diz que é necessário atualizar as recomendações segundo novas evidências. O que não se sabe, porém, é se há interesse do governo para isso. “Não sabemos se o ministro quer que a gente continue fazendo ciência”, diz. “O que não teve mudança foi em relação à ineficácia do kit-Covid”.
Uma das opções citada pelo médico é o baricitinibe, anti-inflamatório também indicado para artrite reumatoide e que em janeiro passou a ser “fortemente” recomendado pela OMS para a Covid grave. A medicação tem aval da Anvisa para uso no Brasil e já está presente na rede privada, mas também não é uma opção no SUS. A fabricante Lilly pediu em janeiro que a Conitec avalie sua incorporação, e a comissão vai iniciar a análise nesta quinta-feira (10).
Tratamento precoce
Além dos remédios para os casos graves, há outros medicamentos que agem na fase inicial da doença, quando o coronavírus ainda se concentra nas vias respiratórias, e os pacientes apresentam sintomas leves e moderados. “Se o vírus for bloqueado nesta etapa, podemos evitar que o caso evolua para a forma grave”, diz Barbosa, da Unesp.
Existem ao menos seis remédios com estudos comprovando a ação como tratamento inicial – a hidroxicloroquina e a ivermectina não estão entre eles. Trata-se dos antivirais rendesivir (Gilead), paxlovid (Pfizer) e molnupirair (MSD), que agem impedindo a replicação do vírus no organismo, além dos medicamentos sotrovimabe (GSK), regkirona (Celltrion Healthcare) e evusheld (Astrazeneca), que são anticorpos monoclonais que atacam o vírus.

Destas seis medicações, apenas as três últimas estão liberadas no Brasil como tratamento inicial. O rendesivir foi o primeiro remédio aprovado no país, mas apenas para a fase grave da Covid (a farmacêutica já solicitou alteração da bula para incluir a nova indicação). Já as drogas da Pfizer e MSD ainda aguardam aprovação da Anvisa.
Nos Estados Unidos e na rede pública de saúde do Reino Unido, a diretriz de tratamento inicial recomenda quatro deles (paxlovid, sotrovimab, rendesivir e molnupiravir), mas apenas para pacientes com alto risco de desenvolverem a forma grave da Covid. É o que Barbosa faz também em seu consultório particular em Botucatu (SP), mas usando o regkirona, “a única opção” no Brasil. “O verdadeiro tratamento precoce”, ele diz. Sotrovimabe e Evusheld ainda não estão disponíveis nem na rede particular.
“Hoje estou aplicando regkirona em uma paciente com Covid que tem artrite reumatoide e risco maior de evoluir para um caso grave. É uma infusão única de quatro ampolas, aplicada em uma hora. Não tem efeito colateral e reduz o risco de óbito em até 90%”, conta o médico, que já indicou a terapia para ao menos 40 pacientes. Ao custo de R$ 2.800 por ampola, o tratamento sai por R$ 11.200.
Apesar do preço, o médico diz que essa medicação poderia ser incluída no SUS para os pacientes com saúde mais vulnerável, que são os idosos acima de 70 anos e os imunossuprimidos (pessoas com sistema imunológico debilitado em razão de doenças). Como esse grupo tem uma resposta menos eficiente às vacinas, as drogas anti-Covid no início da infecção podem reduzir hospitalizações e mortes.
“Para esse grupo vale a pena investir recursos, mas isso precisa ser avaliado. É por isso que os grupos técnicos são tão importantes, pois avaliam essas tecnologias e delimitam quem tem maior benefício com medicações que são muito caras, mas que podem salvar vidas”.
Barbosa lembra que a vacina é a principal forma de proteger a população contra a Covid e que por isso não faz sentido oferecer essas medicações para pessoas mais jovens e sem comprometimento de saúde. “Com a vacinação, nós não temos mais casos graves de pacientes jovens completamente vacinados.”
Apesar disso, a análise de incorporação do regkirona não foi feita pois a fabricante não apresentou a documentação necessária, segundo o ministério.
Alto custo
Assim como o regkirona, as demais drogas anti-Covid são caras e o preço é um elemento central para a Conitec decidir se um medicamento vai ser incorporado no SUS.
O rendesivir, por exemplo, teria um impacto orçamentário de R$ 28 bilhões nos primeiros cinco anos, segundo avaliou a comissão em agosto passado, quando rejeitou sua incorporação por considerar seus benefícios “incertos” ante o custo “elevado”.
“A Conitec pode entender que não vale a pena colocar um caminhão de dinheiro se os efeitos não forem tão significativos. O orçamento do SUS é finito, não pode ser tudo para todos”, pondera Reinaldo Guimarães, vice-presidente da Abrasco (Associação Brasileira de Saúde Coletiva).
Mas se uma droga realmente funcionar, ela deve ser incluída no SUS, opina o pesquisador Jorge Bermudez, da Fiocruz, especialista em políticas de acesso a medicamentos. “O preço não pode ser uma barreira, é preciso garantir o acesso. Um imunossuprimido que vai a um hospital público deve receber as medicações, não apenas quem é atendido no Sírio ou no Einstein”.
‘Um imunossuprimido que vai a um hospital público deve receber as medicações, não apenas quem é atendido no Sírio ou no Einstein’. Jorge Bermudez
Isso não significa pagar bilhões de reais em tratamentos, mas tornar seus preços mais acessíveis – um desafio possível de ser superado, segundo Bermudez. Um exemplo é o caso do baricitinibe. Atualmente em análise pela Conitec, esse remédio não tem versão genérica no Brasil. Na Índia, porém, o tratamento de 14 dias com a pílula genérica custa ao todo 5,50 dólares (R$ 28), mas o preço proposto pela farmacêutica Lilly para os EUA está acima de 2.300 dólares (R$ 11.700), de acordo com a organização Médicos Sem Fronteira. No Brasil, o tratamento sairia por R$ 2.750, segundo valores praticados no mercado privado.
Para viabilizar a produção de genéricos no Brasil, seria necessário suspender as patentes farmacêuticas desses produtos, um assunto caro às farmacêuticas e aos países onde as maiores empresas estão sediadas. Desde outubro de 2020, arrasta-se na Organização Mundial do Comércio uma proposta que permitiria a suspensão das patentes durante tempos de pandemia. “A discussão está travada pelos países ricos”, diz o pesquisador da Fiocruz.
“Está na hora dos governos que hoje se opõem endossarem a solicitação de suspensão de patentes para facilitar a produção e o fornecimento de genéricos acessíveis e de ferramentas médicas no maior número possível de países”, defende Felipe Carvalho, coordenador da campanha de acesso a medicamentos da organização Médicos Sem Fronteira.
O Senado brasileiro chegou a aprovar uma lei que permitiria a quebra temporária das patentes de produtos relacionados à Covid, mas Bolsonaro vetou trechos da lei que, por exemplo, obrigaria as farmacêuticas a fornecerem o know-how de produção e tornaria a suspensão da patente “quase automática”. “Ficou uma lei com muitas restrições e que perdeu seu objetivo”, avalia Bermudez. Os senadores ainda não decidiram se irão derrubar ou manter os vetos do presidente.
Empresas como Pfizer e MSD estão adotando o modelo de licenças voluntárias, em que abrem mão dos monopólios em países pobres. O Brasil, no entanto, não foi beneficiado.
O último caminho para baratear as drogas são os contratos de transferência de tecnologia, a exemplo do que fizeram Fiocruz e Butantan com as vacinas da Covid. Por esse modelo, a empresa detentora da patente repassa a tecnologia para a fabricante da versão genérica.
A Fiocruz, por meio de sua fábrica de remédios Farmanguinhos, está negociando com a MSD uma parceria desse tipo para pesquisa e produção do molnupiravir. Há poucos detalhes disponíveis até o momento, mas a farmacêutica revelou à Repórter Brasil que o processo de produção vai levar “anos”.
A lentidão do governo federal pode custar caro, pois a oferta dessas drogas é reduzida no mundo, e os países mais ricos já garantiram a maior parte dos estoques. “Está acontecendo exatamente como no caso das vacinas”, diz o pesquisador da Fiocruz.
O Ministério da Saúde informou à Repórter Brasil que ainda não tem negociação aberta com as farmacêuticas e que isso só pode acontecer após a Conitec aprovar a inclusão das drogas no SUS. Disse ainda que tem dado “celeridade” às análises da Conitec e que está em contato com as farmacêuticas para agilizar os pedidos à comissão (leia o posicionamento completo do ministério e das empresas).
De 8 farmacêuticas consultadas, apenas MSD e Pfizer afirmaram que conversam com o governo sobre aquisições, porém seus produtos esperam aval da Anvisa.